Así quedaron los pulmones de Jordi tras ser atacados por el coronavirus
Tras 4 meses en la UCI, el paciente de 51 años fue operado durante 9 horas en el Hospital Vall d’Hebron. Sus pulmones estaban inservibles: "Cambiaron de color porque no les entraba la sangre".
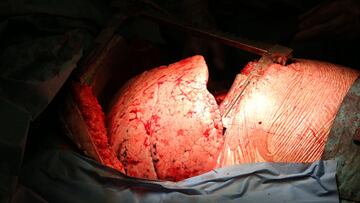
El primer trasplantado doble de pulmones en España tiene 51 años y se llama Jordi Soriano. Sus pulmones, tras infectarse por Covid-19, estaban absolutamente inservibles. No les entraba sangre, estaban negros. Sin una máquina, no respiraba.
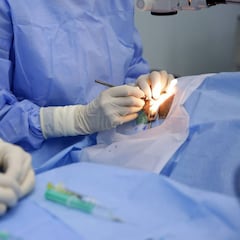
Para lograr que Soriano viviera, recibiÓ dos pulmones gracia a un donante de órganos. Fueron necesarias más de 9 horas de operación y más 15 médicos y enfermeras para conseguirlo. Y se logró.
Así fue la operación
El hombre, de 51 años, estuvo 127 días en la UCI a causa de una infección por coronavirus, de los cuales, 122 días estuvo con oxigenación extracorpórea. El paciente, que no tenía ninguna patología previa, se contagió a finales de enero, durante la tercera oleada. La segunda semana de febrero ingresó en la UCI del Hospital de Bellvitge con una neumonía bilateral y la ayuda de un ventilador para respirar.
Pero, cinco días después, la ventilación mecánica no era suficiente y requirió el apoyo de un dispositivo de oxigenación extracorpórea, conocido por las siglas en inglés como ECMO, una máquina que hace las funciones de los pulmones, extraiga la sangre del cuerpo y la oxigene antes de devolverla.
El ECMO no cura, solo ayuda a ganar tiempo para que el paciente se recupere. Los pulmones habían respondido a la infección por coronavirus con una inflamación masiva que dificultaba su función, la de suministrar oxígeno a la sangre y eliminar el dióxido de carbono. Después de tres meses conectado a las máquinas, los pulmones no respondían, habían dejado de funcionar; las imágenes diagnósticas no daban señales de mejora y el centro hospitalario donde estaba ingresado pidió una valoración en el Comité de Trasplante Pulmonar de Vall d’Hebron, centro referente en Cataluña, Aragón y Baleares en trasplante de pulmón.
Este comité está formado por profesionales del Servicio de Cirugía Torácica y Trasplante Pulmonar, Anestesiología, UCI, Neumología, Coordinación de Trasplante, Enfermedades Infecciosas, Medicina Física y Rehabilitación, Trabajo Social y Psiquiatría.
Como explica el doctor Alberto Jauregui, jefe del Servicio de Cirugía Torácica y Trasplante Pulmonar de Vall d’Hebron, “el comité ya había valorado la opción de hacer un trasplante pulmonar a otros pacientes post-COVID, pero no cumplían los requisitos".
El doctor Alberto Jauregui defiende que siempre es preferible dar tiempo a los pulmones para que recuperen sus funciones después de una neumonía grave asociada al SARS-CoV-2, “pero en este caso vimos que la única alternativa que tenía el paciente era un trasplante pulmonar, porque hacía muchos días que estaba en la UCI y no mejoraba con ningún tratamiento”.
Durante tres semanas, el Comité de Trasplante Pulmonar hizo un seguimiento del paciente mientras estaba ingresado para confirmar que era un buen candidato para recibir un trasplante de pulmón. Un seguimiento que se realizó en estrecha colaboración con los profesionales del Hospital de Bellvitge, que habían cuidado del paciente conectado en ECMO durando prácticamente cuatro meses.
Como explica el doctor Carles Bravo, responsable de Trasplante Pulmonar del Servicio de Neumología, “optimizamos las medidas de tratamiento del paciente mientras se evaluaba si era apto para recibir un trasplante”. Dos requisitos para ser candidato son que no haya infección activa por COVID-19 y que el paciente esté consciente y acepte el trasplante. Además, hay que valorar su estado de salud. “En este caso, el único problema es que la COVID-19 había destrozado los pulmones, el resto de órganos funcionaba correctamente”, afirma Jauregui.
“Se puede tener toda la tecnología del mundo, pero sin donante no hay trasplante”, explica Carme Vallès, supervisora de Enfermería en Coordinación de Trasplantes de Vall d’Hebron. Un equipo del Servicio de Cirugía Torácica y Trasplante Pulmonar de Vall d’Hebron se desplazó al hospital donde se encontraba el donante para evaluar la validez de los pulmones y extraerlos.
El Dr. @Al_Jauregui_HVH, cap de Cirurgia Toràcica i Trasplantament Pulmonar, diu que, en general, la recuperació de pulmons per coronavirus és bona. Però, en aquest cas, el pacient no es recuperava i es va optar pel trasplantament. “Mai no havia vist uns pulmons tan deteriorats”. pic.twitter.com/UO16FtJbuS
— Vall d'Hebron (@vallhebron) July 16, 2021
8 horas para hacer viable el trasplante
Mientras tanto, en Vall d’Hebron se preparaba al paciente para entrar en quirófano y empezar la cirugía. Además, todo el proceso estuvo coordinado por la Unidad de Coordinación de Intercambio de Órganos de la OCATT. “En un trasplante de pulmón, vamos siempre a contrarreloj porque una vez hemos confirmado la validez de los pulmones donantes, solo tenemos 8 horas para extraerlos e implantarlos en el receptor”, explica la doctora Leire Sánchez, del Servicio de Cirugía Torácica y Trasplante Pulmonar, encargada de realizar la cirugía. En unas horas, acompañados por un equipo del Sistema de Emergencias Médicas (SEM), llegaron los órganos a Vall d’Hebron.
15 médicos y enfermeras
Poco antes de las 22.00 horas, el paciente entraba en el quirófano del Bloque Quirúrgico donde le esperaba un equipo multidisciplinario de quince profesionales de cirugía torácica, cirugía cardíaca, anestesiología, enfermería de anestesiología, coordinadora de enfermería de trasplante, enfermería perfusionista, enfermería quirúrgica, auxiliares y celadoras y celadores.
El trasplante acabó hacia las 07.00 horas de la mañana. Como explica la doctora Leire Sánchez, “el procedimiento fue el habitual con una dificultad añadida a la pneumectomía, el proceso de extraer los pulmones afectados, porque la estructura de los pulmones estaba muy inflamada después de haber pasado la COVID-19”.
En primer lugar, los cirujanos cardíacos y los perfusionistas conectaron al paciente a una bomba de circulación extracorpórea para apoyar también al corazón durante la cirugía. A continuación, el equipo de Cirugía Torácica procedió primero a extraer el pulmón derecho y a implantar el nuevo pulmón, que empezó a funcionar inmediatamente.
A continuación, se repitió el procedimiento con el pulmón izquierdo. El Dr. Alberto Jauregui, que se dedica al trasplante pulmonar desde hace más de 15 años, señala que “nunca había visto unos pulmones así. El color, la estructura, la función... estaban totalmente deteriorados”.
“Eran unos pulmones mucho más inflamados en relación con los que encontramos en otras cirugías, y recordaban una mezcla de diferentes patologías, desde unos pulmones que sufren fibrosis a otros que llegan a quirófano después de infecciones de repetición y con la pleura engrosada”, describe la doctora Sánchez. “Nos preocupaba que la afectación vascular y pleural derivada de la infección del virus comportara alguna dificultad técnica. Pero pudimos hacer la extracción y la implantación sin problemas”, añade.
"El pacient estarà uns dies a planta per avançar en la recuperació, abans de tornar a casa", explica el Dr. Carles Bravo, responsable de Trasplantament Pulmonar del Servei de Pneumologia. El seu equip participarà en el seguiment i el maneig del tractament immunosupressor. pic.twitter.com/caDUb6sOqO
— Vall d'Hebron (@vallhebron) July 16, 2021
Recuperación física
Noticias relacionadas
Al salir del quirófano, el paciente ingresó en la UCI. “Seis días después pudimos retirar el apoyo extracorpóreo. Su recuperación habría sido imposible sin la tecnología ECMO, un procedimiento complicado que requiere un metódico trabajo multidisciplinario”, destaca el doctor Jordi Riera. Ya en la UCI, el paciente empezó una rehabilitación más activa, que le permitía incluso hacer bicicleta en la misma cama. “La evolución es buena. El principal problema que tiene es una miopatía (la pérdida de fuerza muscular) después de cuatro meses en la UCI”, explica la doctora Judith Sacanell, del Servicio de Medicina Intensiva y referente en la UCI en trasplante pulmonar.
Después del trasplante, los pulmones funcionaban correctamente, pero la musculatura estaba débil y el paciente tenía dificultades para respirar él solo. “En paralelo a la rehabilitación pulmonar, ha hecho fisioterapia, bicicleta y otros ejercicios. Y, tres semanas después, ya no necesitaba ninguna máquina para respirar”, apunta. Después de pasar por la Unidad de Semicríticos, el paciente ya está en planta recuperándose.